神奈川県保険医協会とは
開業医を中心とする保険医の生活と権利を守り、
国民の健康と医療の向上を目指す
TOP > 神奈川県保険医協会とは > 私たちの考え > 2020/10/19 政策部長談話 「医療保険財政の活用で皆保険制度を守ることを求める 診療報酬の『単価補正』支払いとは、支払い保険給付調整を図ること」
2020/10/19 政策部長談話 「医療保険財政の活用で皆保険制度を守ることを求める 診療報酬の『単価補正』支払いとは、支払い保険給付調整を図ること」
医療保険財政の活用で皆保険制度を守ることを求める
診療報酬の「単価補正」支払いとは、支払い保険給付調整を図ること
神奈川県保険医協会
政策部長 桑島 政臣
医療費の「前年割れ」を踏まえた冷静な議論へ
逸話ではなく、数字、事実、論理に基礎を
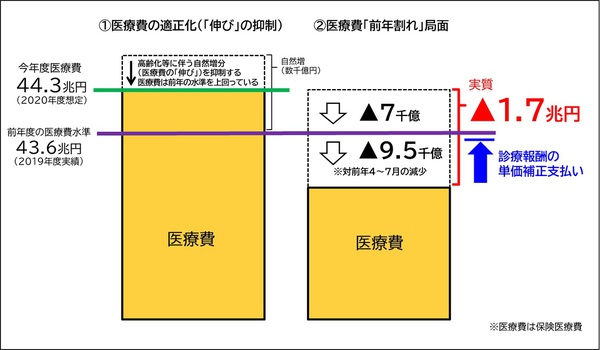
7月診療分の医療費(=保険給付)の統計が発表され、4~7月診療分合計で前年対比▲9,500億円、今年度の当初想定より▲1.7兆円という未曽有の事態となっている。高齢化の下、医療提供体制は、前年度対比での医療費増の上に成立してきており、医療経営の悪化は深刻になりつつある。既に、巨額負債を避け閉院に踏み切った医院も出始めており、このままでは医療崩壊も予断を許さない。われわれは当初より、医療保険財政の活用による医療機関の大幅減収の「減殺」、救済策として、支払い単価を補正した、診療報酬の単価補正支払いを提唱し、関係方面に実現を要請してきた。医療保険と医療提供体制が堅牢であってこそ、皆保険体制が守られる。関係者の尽力を強く求める。
医療保険財源活用の「方法論」抜きには事態の進捗も進展もない
「算定」単価と「支払」単価を分離
コロナ禍での緊急事態宣言等の影響で、極端な受診抑制が起こり、当協会調査で4月診療分は9割の医療機関が対前年比で減収となり平均▲30%を超えた。3月診療分も8割の医療機関が減収であり、ワクチン、治療薬・治療法の確立まで長期間を要すると目され、新型コロナ患者対応の「機能麻痺」とともに医療経営難による「医療崩壊」の危機が現実感、切迫感をもって覆う中、先を見据えて提案したのが「診療報酬の単価補正支払い」である。
これは医療提供体制を維持するために、従来水準程度の保険収入の確保を目的とした方法論である。公費支援と違い、医療保険財政の活用は、審査支払システムを通じ「迅速」「確実」「個別」に減収補填が可能となる。そのためには「合理的ルール」の設定が必須であり、そこで考案したものである。
皆保険下、医療機関は医療保険収入(診療報酬)を殆どの原資とし経営をしている。診療報酬は点数単価方式を採用し、技術指数の項目別「点数」と経済指数の1点「単価」で構成され、1点単価は10円で固定化されてきた。医療技術・労働を評価するドクターフィー等と、施設・管理費を評価するホスピタルフィーや衛生材料や治療材料等も、混在一体評価で点数に集約化され、「診療」への対価として支払われてきた。これにより、医療の再生産と医療人材・医療機器・医療施設等の体制保障を両立させてきた。ただ、コロナ禍での報道の在り方も影響し、恐怖心から過度な受診抑制となり、医療体制を維持する経営原資が事欠くという、診療報酬体系の矛盾が露見する格好となり今に至っている。
患者1人当たり診療費(診療単価)に集約する形の、皆保険制度での保険給付の矛盾を補正するには、保険給付の調整を図るほかない。ただ診療報酬の点数改定は終わっており必然、単価となる。
1点単価の「単価引き上げ」では、診療報酬を算定し患者負担を徴収する段階から適用となり、患者負担が増額となり、受診抑制に拍車がかかる。よって、患者負担に影響を与えずに、従前水準程度の保険給付を保障するためには、「算定」単価は触らずに、「支払い」単価の操作となる。
そこで考案したのが、保険収入の減収に応じた、医療機関毎の「逆数値補正」である。当月が減収し前年比80/100となった場合は「逆数値」の100/80を使い1点単価を10円×100/80=12.5円とし、支払単価を補正し支払う、「診療報酬の単価補正支払い」である。患者負担へは適用しないので、その分は補正されないが、保険給付は前年と同等となることで、減収幅は大幅に減少となる。診療翌月には請求額の暫定値・速報値は判明するので、随時適用が可能であり、毎月各医療機関の「逆数値」は変動し、支払単価も変動することになる。これをコロナ収束まで「時限的特例的」措置とするとした。
「減収」医療機関にのみ適用するので、保険医療費全体は当初想定44.3兆円より増えない。当初の医療保険財政の範囲に収まり「財政中立」となるが、実際は「天井」が前年度保険医療費43.6兆円であり、当年度想定の医療費増加分は相当に下方修正され、低い水準に収まることになる。
公費支援の限界 全ての「減収」医療機関は救済できない
ノンコロナ機関には不十分
コロナ禍から半年以上が経ち、インフルエンザ流行や年末の賞与支給を控え、保険収入は復元していない。特に深刻な小児科・耳鼻咽喉科・眼科をはじめ第一線医療の医療機関や歯科診療所の維持は勿論のこと、新型コロナ患者を対応する大学病院、公立病院、基幹病院の経営数字も悪く、このままでは機能縮小・閉院、医療連携や機能分担の寸断・途絶となり、医療界全体が泥沼に沈んでいくことになる。とにかく迅速な対応が必要である。
公費支援は、3.8兆円と破格の二次補正予算がつき、空床・休床補填や感染防止支援、医療従事者慰労金など6月に閣議決定し措置されたが支給まで時間を要し、開始日が最遅で10月中下旬である。ノンコロナの医療機関には金額が不十分である。さすがに予備費対応1.2兆円での発熱外来支援は国の直接執行としたが、公費支援は医政局の事業メニューとセットであり、体制整備や物品購入など「今後」への支出であり、要件設定を伴う公費支出の性格上「現下」や「過去」の減少への「補填」とはならない。
減収医療機関の「全て」に均霑する形での支出となりえず、増額要求しても使途に限度・限界がある。
その点で、医療保険財政の活用が実際的であり、当年度想定の保険医療費は国・保険者で予算措置がなされており、「診療報酬の単価補正支払い」でそれより低い前年度水準程度に「復元」することは、医療提供体制や皆保険制度維持に必要との、理性的で賢明な判断、合意は関係者間で可能と思われる。
ちなみに災害時の「概算請求」は、カルテ・レセコンが損壊し、請求根拠が不明のため前年度の1日あたり診療費を「概算」利用し、診療日数を積算し支払う方法であり、これを請求根拠が明確な下で概算とすることは社会的に通用せず、全国適用も難しく、国会でも厚労大臣に2度否定されている。一部に混同した理解があるが、資金不足救済で実施された「概算前払い」は、事実請求の金額の前払いで、いわば「給料の前借り」である。利用した医療機関の4割は事後清算ができない事態ともなっている。
基本診療料を増額し前年度水準復元には医療費構造上、外来で8倍化、入院で3倍化が必要となる。
単価操作への不安にみる医療費抑制の理解の落差
現状は火急対応が必須の「前年割れ」事態
支払い単価を補正することに関し、奈良県の提案と混同される、逆利用され危険との不思議な声がある。単価に触る実績ができると、将来的に「単価引き下げ」で医療費抑制の手段とされるというのが趣旨のようである。果たしてそうなのか。また現局面は悠長なことがいえる状況なのだろうか。
そもそも「医療費抑制」とは、従来、高齢化や技術進歩を反映し伸びる医療費の「伸び」を削減し「下方修正」させることで、前年度水準以下に削減することではない。財務省も保険者もそれは求めてきていない。これが問題なのは、高齢化の下で患者増となる中、伸びの削減により患者1人あたり診療費が「切り下げ」となり、医療資源の投入量が減り治療内容が低下する、ないしは治療内容を維持するため労働強化や医療経営上の無理を余儀なくされることになるからである。
5年間で1.1兆円の社会保障関係費(国庫)削減を掲げた小泉内閣は診療報酬改定時に医療で2,200億円(医療費ベース8,800億円)を削減し、「医療崩壊」を招来し頓挫、後継の福田・麻生政権で方向転換を図ったが、このときでさえ、医療費の増加を前提としているのである。
現局面は、社会保障関係費を1,200億円削減し予算措置をした医療保険財政から、更に4,000億円減額(医療費ベース1.7兆円削減)した位置にあり、火急的対応が必須である。「診療報酬の単価補正支払」を実施しても、前年度の医療費水準に「復元」するまでであり、この水準でも、綻びは不可避である。次年度予算の概算請求は当年度水準とされ、社会保障関係費の自然増や圧縮幅は未定、算出不能となっている。皆保険制度の維持は国是であり、これ以上の医療費抑制はこれに反している。
「厳しい医療費抑制策の復活」(日本福祉大学名誉教授・二木立氏)と評される安倍内閣の医療改革は、医療費の伸びを高齢者増加分のみ年間5,000億円限度とし「削減額」の明示を避ける手法をとり、貫徹された。
公費支援頼みで、医療費の前年度水準「復元」が適わなければ、低空飛行となり、今後の医療費抑制があるとすれば、相当深刻な事態となっていくとは論を俟たない。当座「復元」は簡単ではない。
「診療報酬の単価補正支払い」は、天変地異や戦争、世界を震撼させる事態にのみ稼働させる告示改定で、法令技術的には可能であり、釘をさせばよい。法令に沿わない「単価引き下げ」はない。医療側が攻防の覚悟を決めればよい。皆保険制度を守るため関係者の理解と一致団結した要請行動を強く望む。
2020年10月19日
◆参考
医療費の「適正化」と「前年割れ」との相違(イメージ)
* 神奈川県保険医協会政策部作成
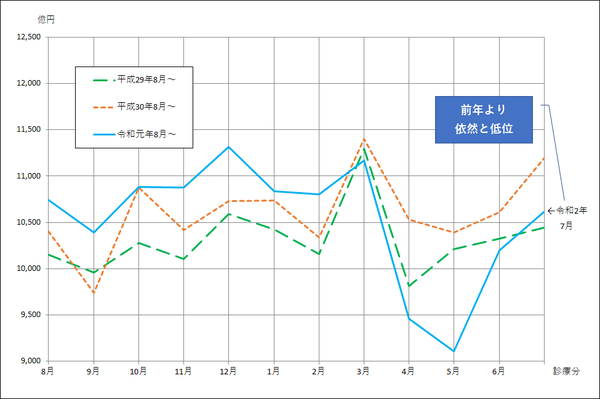
診療報酬支払基金・確定金額の推移(全国・合計) 2019.8~2020.7
* 社会保険診療報酬支払基金「統計月報」より 神奈川県保険医協会政策部作成
医療保険財政の活用で皆保険制度を守ることを求める
診療報酬の「単価補正」支払いとは、支払い保険給付調整を図ること
神奈川県保険医協会
政策部長 桑島 政臣
医療費の「前年割れ」を踏まえた冷静な議論へ
逸話ではなく、数字、事実、論理に基礎を
7月診療分の医療費(=保険給付)の統計が発表され、4~7月診療分合計で前年対比▲9,500億円、今年度の当初想定より▲1.7兆円という未曽有の事態となっている。高齢化の下、医療提供体制は、前年度対比での医療費増の上に成立してきており、医療経営の悪化は深刻になりつつある。既に、巨額負債を避け閉院に踏み切った医院も出始めており、このままでは医療崩壊も予断を許さない。われわれは当初より、医療保険財政の活用による医療機関の大幅減収の「減殺」、救済策として、支払い単価を補正した、診療報酬の単価補正支払いを提唱し、関係方面に実現を要請してきた。医療保険と医療提供体制が堅牢であってこそ、皆保険体制が守られる。関係者の尽力を強く求める。
医療保険財源活用の「方法論」抜きには事態の進捗も進展もない
「算定」単価と「支払」単価を分離
コロナ禍での緊急事態宣言等の影響で、極端な受診抑制が起こり、当協会調査で4月診療分は9割の医療機関が対前年比で減収となり平均▲30%を超えた。3月診療分も8割の医療機関が減収であり、ワクチン、治療薬・治療法の確立まで長期間を要すると目され、新型コロナ患者対応の「機能麻痺」とともに医療経営難による「医療崩壊」の危機が現実感、切迫感をもって覆う中、先を見据えて提案したのが「診療報酬の単価補正支払い」である。
これは医療提供体制を維持するために、従来水準程度の保険収入の確保を目的とした方法論である。公費支援と違い、医療保険財政の活用は、審査支払システムを通じ「迅速」「確実」「個別」に減収補填が可能となる。そのためには「合理的ルール」の設定が必須であり、そこで考案したものである。
皆保険下、医療機関は医療保険収入(診療報酬)を殆どの原資とし経営をしている。診療報酬は点数単価方式を採用し、技術指数の項目別「点数」と経済指数の1点「単価」で構成され、1点単価は10円で固定化されてきた。医療技術・労働を評価するドクターフィー等と、施設・管理費を評価するホスピタルフィーや衛生材料や治療材料等も、混在一体評価で点数に集約化され、「診療」への対価として支払われてきた。これにより、医療の再生産と医療人材・医療機器・医療施設等の体制保障を両立させてきた。ただ、コロナ禍での報道の在り方も影響し、恐怖心から過度な受診抑制となり、医療体制を維持する経営原資が事欠くという、診療報酬体系の矛盾が露見する格好となり今に至っている。
患者1人当たり診療費(診療単価)に集約する形の、皆保険制度での保険給付の矛盾を補正するには、保険給付の調整を図るほかない。ただ診療報酬の点数改定は終わっており必然、単価となる。
1点単価の「単価引き上げ」では、診療報酬を算定し患者負担を徴収する段階から適用となり、患者負担が増額となり、受診抑制に拍車がかかる。よって、患者負担に影響を与えずに、従前水準程度の保険給付を保障するためには、「算定」単価は触らずに、「支払い」単価の操作となる。
そこで考案したのが、保険収入の減収に応じた、医療機関毎の「逆数値補正」である。当月が減収し前年比80/100となった場合は「逆数値」の100/80を使い1点単価を10円×100/80=12.5円とし、支払単価を補正し支払う、「診療報酬の単価補正支払い」である。患者負担へは適用しないので、その分は補正されないが、保険給付は前年と同等となることで、減収幅は大幅に減少となる。診療翌月には請求額の暫定値・速報値は判明するので、随時適用が可能であり、毎月各医療機関の「逆数値」は変動し、支払単価も変動することになる。これをコロナ収束まで「時限的特例的」措置とするとした。
「減収」医療機関にのみ適用するので、保険医療費全体は当初想定44.3兆円より増えない。当初の医療保険財政の範囲に収まり「財政中立」となるが、実際は「天井」が前年度保険医療費43.6兆円であり、当年度想定の医療費増加分は相当に下方修正され、低い水準に収まることになる。
公費支援の限界 全ての「減収」医療機関は救済できない
ノンコロナ機関には不十分
コロナ禍から半年以上が経ち、インフルエンザ流行や年末の賞与支給を控え、保険収入は復元していない。特に深刻な小児科・耳鼻咽喉科・眼科をはじめ第一線医療の医療機関や歯科診療所の維持は勿論のこと、新型コロナ患者を対応する大学病院、公立病院、基幹病院の経営数字も悪く、このままでは機能縮小・閉院、医療連携や機能分担の寸断・途絶となり、医療界全体が泥沼に沈んでいくことになる。とにかく迅速な対応が必要である。
公費支援は、3.8兆円と破格の二次補正予算がつき、空床・休床補填や感染防止支援、医療従事者慰労金など6月に閣議決定し措置されたが支給まで時間を要し、開始日が最遅で10月中下旬である。ノンコロナの医療機関には金額が不十分である。さすがに予備費対応1.2兆円での発熱外来支援は国の直接執行としたが、公費支援は医政局の事業メニューとセットであり、体制整備や物品購入など「今後」への支出であり、要件設定を伴う公費支出の性格上「現下」や「過去」の減少への「補填」とはならない。
減収医療機関の「全て」に均霑する形での支出となりえず、増額要求しても使途に限度・限界がある。
その点で、医療保険財政の活用が実際的であり、当年度想定の保険医療費は国・保険者で予算措置がなされており、「診療報酬の単価補正支払い」でそれより低い前年度水準程度に「復元」することは、医療提供体制や皆保険制度維持に必要との、理性的で賢明な判断、合意は関係者間で可能と思われる。
ちなみに災害時の「概算請求」は、カルテ・レセコンが損壊し、請求根拠が不明のため前年度の1日あたり診療費を「概算」利用し、診療日数を積算し支払う方法であり、これを請求根拠が明確な下で概算とすることは社会的に通用せず、全国適用も難しく、国会でも厚労大臣に2度否定されている。一部に混同した理解があるが、資金不足救済で実施された「概算前払い」は、事実請求の金額の前払いで、いわば「給料の前借り」である。利用した医療機関の4割は事後清算ができない事態ともなっている。
基本診療料を増額し前年度水準復元には医療費構造上、外来で8倍化、入院で3倍化が必要となる。
単価操作への不安にみる医療費抑制の理解の落差
現状は火急対応が必須の「前年割れ」事態
支払い単価を補正することに関し、奈良県の提案と混同される、逆利用され危険との不思議な声がある。単価に触る実績ができると、将来的に「単価引き下げ」で医療費抑制の手段とされるというのが趣旨のようである。果たしてそうなのか。また現局面は悠長なことがいえる状況なのだろうか。
そもそも「医療費抑制」とは、従来、高齢化や技術進歩を反映し伸びる医療費の「伸び」を削減し「下方修正」させることで、前年度水準以下に削減することではない。財務省も保険者もそれは求めてきていない。これが問題なのは、高齢化の下で患者増となる中、伸びの削減により患者1人あたり診療費が「切り下げ」となり、医療資源の投入量が減り治療内容が低下する、ないしは治療内容を維持するため労働強化や医療経営上の無理を余儀なくされることになるからである。
5年間で1.1兆円の社会保障関係費(国庫)削減を掲げた小泉内閣は診療報酬改定時に医療で2,200億円(医療費ベース8,800億円)を削減し、「医療崩壊」を招来し頓挫、後継の福田・麻生政権で方向転換を図ったが、このときでさえ、医療費の増加を前提としているのである。
現局面は、社会保障関係費を1,200億円削減し予算措置をした医療保険財政から、更に4,000億円減額(医療費ベース1.7兆円削減)した位置にあり、火急的対応が必須である。「診療報酬の単価補正支払」を実施しても、前年度の医療費水準に「復元」するまでであり、この水準でも、綻びは不可避である。次年度予算の概算請求は当年度水準とされ、社会保障関係費の自然増や圧縮幅は未定、算出不能となっている。皆保険制度の維持は国是であり、これ以上の医療費抑制はこれに反している。
「厳しい医療費抑制策の復活」(日本福祉大学名誉教授・二木立氏)と評される安倍内閣の医療改革は、医療費の伸びを高齢者増加分のみ年間5,000億円限度とし「削減額」の明示を避ける手法をとり、貫徹された。
公費支援頼みで、医療費の前年度水準「復元」が適わなければ、低空飛行となり、今後の医療費抑制があるとすれば、相当深刻な事態となっていくとは論を俟たない。当座「復元」は簡単ではない。
「診療報酬の単価補正支払い」は、天変地異や戦争、世界を震撼させる事態にのみ稼働させる告示改定で、法令技術的には可能であり、釘をさせばよい。法令に沿わない「単価引き下げ」はない。医療側が攻防の覚悟を決めればよい。皆保険制度を守るため関係者の理解と一致団結した要請行動を強く望む。
2020年10月19日
◆参考
医療費の「適正化」と「前年割れ」との相違(イメージ)
* 神奈川県保険医協会政策部作成
診療報酬支払基金・確定金額の推移(全国・合計) 2019.8~2020.7
* 社会保険診療報酬支払基金「統計月報」より 神奈川県保険医協会政策部作成